El tratamiento postoperatorio después de intervenciones colorrectales debe integrarse en un concepto Fast-Track como „enhanced recovery after surgery“ (ERAS). Esto tiene como objetivo la rápida recuperación y la reducción de las complicaciones postoperatorias, así como de la estancia hospitalaria. Los puntos clave del concepto perioperatorio ERAS son:
- la eutrofia preoperatoria y la normovolemia con una ingesta de líquidos hasta 2 horas preoperatorias
- un manejo anestésico moderno y el uso de procedimientos regionales
- la renuncia en la mayor medida posible a drenajes y accesos invasivos
- la técnica quirúrgica mínimamente invasiva y ahorradora de sangre posible
- una terapia del dolor postoperatoria con reducción de la necesidad de opioides
- una movilización temprana
- un inicio temprano de la alimentación
- una planificación del alta oportuna con el uso de un manejo del alta
Medidas postoperatorias:
- Monitorización: 1 noche en una unidad de vigilancia, luego traslado a la unidad normal si es médicamente posible
- Accesos venosos: CVC hasta el 1.er día postoperatorio ex, dejar un acceso periférico
- Sonda nasogástrica al final de la operación ex
- Catéter: ex hasta el 1.er día postoperatorio
- Drenaje ex: Drenaje objetivo en la anastomosis a más tardar el 5.º día postoperatorio, drenaje de cuadrante (después de operación de emergencia) ex a partir del 3.er día postoperatorio con volumen < 100ml en 24h y secreción clara
- Movilización: Movilización temprana aún en la noche de la operación. Reanudación paso a paso de la carga física, carga completa si no hay síntomas, p. ej. el día de la operación en la silla de siesta, a partir del primer día de pie y caminar en la habitación, a partir del 2.º día postoperatorio movilización en el pasillo
- Fisioterapia
- Entrenamiento respiratorio
- Inicio de la alimentación: Beber a sorbos + yogur/solución bebible hipercalórica el día de la operación, té/sopa/yogur + solución bebible hipercalórica el 1.er día postoperatorio, dieta ligera completa a partir del 2.º día postoperatorio
- Infusión: 500-1000 ml el primer día postoperatorio, después solo si la ingesta oral es insuficiente
- Antibióticos: Dosis única intraoperatoria, o según el estándar de la casa en la descontaminación perioperatoria del intestino
Nota:
Considerar la continuación de los antibióticos en caso de tumor perforado, contaminación con heces, íleo o factores de riesgo generales.
- Regulación del tránsito intestinal/actividad intestinal: Mg 300 mg 3 x/d hasta la primera evacuación, después macrogol 1-3 sobres/d, a partir del 3.er día debería haberse iniciado la peristalsis, mantener el potasio en niveles altos normales, esquema de laxantes: 1. Té con Laxoberal/Dulcolax supp, 2. Propulsivos: MCP / Eritromicina i.v., 3. Neostigmina sc o iv, en su caso Relistor en caso de administración de opioides
- Profilaxis de trombosis: En ausencia de contraindicaciones: en riesgo tromboembólico medio (intervención quirúrgica > 30 min de duración): heparina de bajo peso molecular en dosis profiláctica (en general „Clexane 40“), en su caso en dosificación adaptada al peso o al riesgo de disposición hasta alcanzar la movilización completa (también después del alta en caso de malignidad en su caso hasta 4 semanas continuar), medidas físicas, medias de compresión
Nota:
Siga aquí el enlace a la guía actual sobre Profilaxis de la tromboembolia venosa (TEV)
Precaución: en la administración de heparina tener en cuenta: función renal, HIT II (antecedentes, control de plaquetas),
- Laboratorio: el 1.er día postoperatorio, y posteriormente cada 2 - 3 días en caso de evolución normal hasta el alta, en caso de deterioro clínico inmediatamente
- Nota: PCR como marcador importante para una insuficiencia anastomótica
- Vendaje cada 2 días, en vendaje de succión cutáneo cada 5 días
- Grapas/hilos: si no son reabsorbibles después de 10 días ex
- Analgesia postoperatoria
Nota: Para la cuantificación de los dolores postoperatorios hay varias escalas disponibles, con cuya ayuda el paciente puede determinar varias veces al día su propio nivel de dolor, como la NRS (escala numérica de calificación 0 – 10), la VAS (escala analógica visual) o la VRS (escala verbal de calificación).
Precaución: Apuntar a la renuncia en la mayor medida posible a opioides y AINE (efectos adversos sobre la motilidad intestinal y la curación anastomótica)
- Catéter peridural a través del servicio de dolor de anestesia 3.º – 4.º día postoperatorio ex
- Medicación base: Analgesia oral: 4 x 1 g Novalgin/3 x 1 g Paracetamol, también combinable, p. ej. fijo Novalgin y s.n. Paracetamol s.n. hasta 3x/día
- Administración Novalgin: 1 g Novalgin en 100 ml solución de NaCl durante 10 minutos como infusión corta iv, o 1 g como tableta oral o 30 - 40 gotas Novalgin oral
- Administración Paracetamol: 1 g iv durante 15 minutos cada 8 h, o 1 g supositorio cada 8 h rectal (Precaución: tener en cuenta la altura de la anastomosis1), o 1 g como tabletas oral
Precaución: La medicación base debe adaptarse al paciente (edad, alergias, función renal).
- Medicación según necesidad: En VAS > = 4 s.n. Piritramida 7,5 mg como infusión corta o sc, o 5 mg Oxigesic agudo
- si el dolor es persistente postoperatorio > = 4 administración de un opioide retardado (p. ej. Targin 10/5 2 x/día)
Nota: Si los dolores aparecen solo durante la movilización, se debe administrar una medicación según necesidad 20 minutos antes de la movilización.
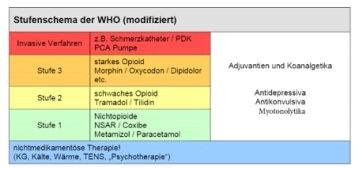
Nota: Siga aquí el enlace a PROSPECT (Procedures Specific Postoperative Pain Management) así como a la guía actual Tratamiento de dolores agudos perioperatorios y postraumáticos y tenga en cuenta el esquema de niveles de la OMS.
- Alta: A partir del 5.º día postoperatorio
- Incapacidad laboral: Incapacidad laboral individual – según el grado de recuperación y el tipo de actividad, p. ej. actividad de oficina después de 3 semanas postoperatorias, trabajo físico después de 4 semanas postoperatorias
- Comité interdisciplinario de tumores para determinar el procedimiento posterior
- Tratamiento posterior:
- La quimioterapia adyuvante en el carcinoma de colon debe iniciarse lo antes posible después de la operación si existe indicación.
- Una terapia adyuvante debe realizarse según la guía AWMF a partir del estadio UICC III y puede realizarse a partir del estadio UICC II.
- Se definen ciertas constelaciones de riesgo en las que en el estadio II también debe realizarse la terapia adyuvante. Entre ellas: T4, perforación tumoral/rotura intraoperatoria, operación de emergencia, ganglios linfáticos insuficientes.
- En caso de inestabilidad de microsatélites en el estadio II, en cambio, debe omitirse la terapia adyuvante.
- En el estadio III debe usarse una terapia adyuvante con oxaliplatino (FOLFOX4, mod. FOLFOX6, CAPOX/XELOX).
- En el estadio II y en contraindicaciones contra oxaliplatino se recomienda una monoterapia con fluoropirimidinas.
- En riesgo bajo (T1 - T3, N1) se recomienda una duración de tres meses.
- En riesgo alto (T4 o N2) la terapia debe realizarse durante 6 meses.
- Informe médico: El informe médico debe contener información sobre: Diagnóstico, terapia, evolución, histología, enfermedades concomitantes, medicación actual, voto de la conferencia de tumores con tratamiento posterior previsto, indicación sobre la información al paciente sobre la malignidad de la enfermedad y el procedimiento posterior, continuación de la profilaxis de TEV, nutrición postoperatoria (durante 4 - 6 semanas renunciar a alimentos pesados)
- Tratamiento de rehabilitación de conexión (AHB): inscribir a través del servicio social
- Notificación al registro de cáncer